
경남 진주시에 사는 서모(74)씨는 올해 1월 A의원에서 500만원을 내고 ‘무릎 주사’를 맞았다.
골수에서 추출한 줄기세포를 무릎 관절강에 넣는 방식으로, 무릎 골관절염을 치료하는 데 쓰이는 주사다.
서씨는 실손보험 가입자이기 때문에 주사 비용의 대부분을 보험사에서 돌려받을 수 있다고 안내받았다.
문제는 그가 양쪽 무릎의 일부를 인공관절로 바꾸는 수술을 받은 상태였다는 것이다.
상한 무릎 연골은 뼈와 함께 절제되고, 무릎에는 인공관절이 삽입됐기 때문에 줄기세포 치료 효과를 볼 수 없는 상태였다.
보험사는 서씨에게 실손보험금을 줄 수 없다며 지급을 거절했다.

최근 보험업계에서 이른바 ‘무릎 주사’가 실손보험 보험금 과다 청구의 새로운 유형으로 떠오르고 있다.
백내장 수술, 도수 치료 등에 이어 이런 무릎 주사가 실손보험의 새로운 ‘적자 구멍’으로 떠오르는 모양새다.
무릎 주사의 공식 명칭은 ‘무릎 골관절염에 대한 골수 흡인 농축물 관절강내 주사’다.
무릎 골관절염 환자를 대상으로 한 새로운 치료법으로, 지난해 7월 보건복지부가 신의료기술로 인정했다.
신의료기술로 인정되면 치료비를 실손보험으로 보장받을 수 있게 된다.
그러자 너도나도 무릎 주사를 맞겠다고 나서며 보험금 청구 건수가 가파르게 늘고 있다.
작년 7월에는 무릎 주사비 청구 건수가 38건에 불과했는데 올 1월에는 1800건으로 50배 가까이 급증했다.
같은 기간 무릎 주사 보험금 지급액도 1억2000만원에서 63억4000만원으로 52배 넘게 늘었다.

이런 문제가 커지자 금융감독원은 ‘무릎 주사’를 특정해 “실손보험 보상이 가능하다는 의사 말만 믿고 무릎 줄기세포 주사 등 고가의 신의료기술 치료를 받았다가, 나중에 보험금을 못 받게 되는 큰 낭패를 당할 수 있다”며 주의보를 날렸다.
신의료기술이라도 보건복지부가 정한 치료 대상에 해당하지 않을 경우에는 실손 보상을 못 받을 수 있다는 것이다.
실손보험은 건강보험에서 보장되지 않는 급여의료비 본인부담금과 비급여 의료비를 보장한다.
국민 대다수가 가입하고 있어 ‘제2의 국민 건강보험’으로 불리기도 한다.
하지만 비급여 관리가 제대로 되지 않아 실손보험의 손실 규모는 계속해서 증가하고 있다.
소비자들은 실손보험에서 보상받을 수 있다는 생각에 과잉 진료를 받고, 의료기관도 이런 과잉 진료를 통해 보험금을 타내는 경우가 적지 않기 때문이다.
비급여 시술은 정가(定價)가 따로 없기 때문에 가격표가 제각각이다.
지난해 보험사들은 실손의료보험으로 1조9738억원의 적자를 기록했다.
실손보험 적자는 2019~2021년 2조원대였다가 2022년에 1조5301억원으로 줄었는데, 지난해 다시 늘어난 것이다.
이는 무릎 주사 등 새로운 비급여 항목이 떠오른 영향으로 분석된다.
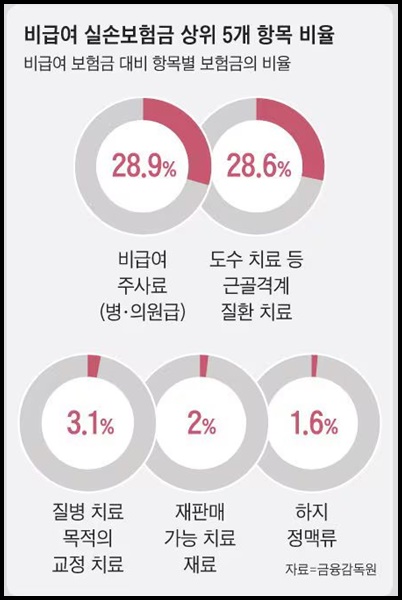
지난해 전체 실손보험금 지급금(14조813억원) 중 56.9%가 비급여로 나갔다.
비급여 보험금이 가장 많은 항목은 비급여 주사료(28.9%)였다.
근골격계질환 치료(28.6%), 질병 치료 목적의 교정 치료(3.1%) 등도 뒤를 이었다.
실손보험 누수를 방치하면 보험사뿐만 아니라 가입자 모두에 손해로 돌아올 수 있다는 우려가 크다.
보험사의 지급액이 늘어나면 결국 실손보험 가입자의 보험료 부담으로 이어질 수 있기 때문이다.
보험업계 일각에서는 “정부와 금융 당국이 의료계 눈치를 보며 이 문제를 방치해왔다”는 의견도 나온다.
비급여 관리에 대한 문제 제기가 꾸준히 있었음에도, 그동안 정부나 당국이 의료계 눈치를 보며 관리를 소홀히 해온 책임도 분명히 있다는 것이다.
앞서 2022년 금융위원회가 ‘지속 가능한 실손보험을 위한 정책협의체’를 발족했으나, 복지부는 참여하지 않았다.
보험업계 관계자는 “최근 의료개혁 바람을 타고 다시 실손보험 문제가 수면 위로 떠오른 것은 긍정적”이라면서도 “일부의 ‘모럴해저드(도덕적해이)’를 막기 위해서는 비급여 관리 대책 및 실손보험 상품 구조 개편 등을 제대로 다뤄야 한다”고 했다.(240528)
'한 줄의 斷想' 카테고리의 다른 글
| [22275]‘소수자’가 된 한국 학생들은 이들과 수업을 듣느라 수학·영어 등 진도를 잘 나가지 (0) | 2024.07.26 |
|---|---|
| [22274]우리 세수(稅收)의 1% 정도인 상속세가 경제에 미치는 영향을 전반적으로 살펴볼 때가 (0) | 2024.07.26 |
| [22272]해외에서 불닭볶음면에 대한 첫인상은 음식이라기보다 시식 챌린지에 가까웠다. (0) | 2024.07.25 |
| [22271]필수 생계비 비율이 높아지는 것은 소득보다 지출이 더 빠른 속도로 늘어나기 때문 (0) | 2024.07.25 |
| [22270]하이패스를 달지 않아도 고속도로 통행료를 무정차로 납부할 수 있는 시스템이 도입 (2) | 2024.07.23 |
